Площадь оксa . Сведения из ГКН о площади окс’a
Площадь оксa ;площадь окс, a что это; что такое площадь окса в гкн — подобные запросы стали приходить из поисковых систем. Значит нужно отвечать 🙂
Содержание статьи подробное:
Площадь окс’a
ОКС — объект капитального строительства.
Технические характеристики объекта капитального строительства, в том числе и его площадь — это обязательные данные объекта, которые вносятся в ГКН — Государственный кадастр недвижимости ( с 02.01.2017 г. -ЕГРН — Единый государственный реестр недвижимости) при его постановке на кадастровый учет.
Именно кадастровый учет является первичным, перед регистрацией прав на объект капитального строительства(окс).
Площадь окс’a является одной из технических характеристик объекта и используется для договоров и соглашений по отчуждению объекта, договоров аренды и т.д
Открытый Государственный кадастр недвижимости позволяет посмотреть в режиме онлайн площадь окс’a
Как это сделать?
Вот вам пошаговая инструкция:
Шаг 1. Перейдите на сайт Росреестра , он откроется в новой вкладке и вам будет удобно смотреть инструкцию
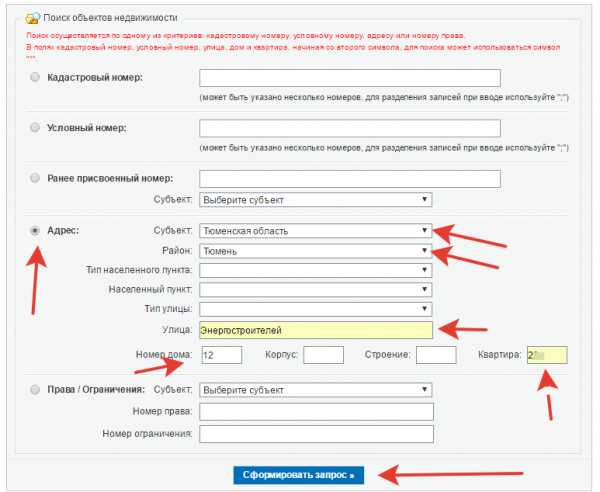
Если адрес объекта не будет полностью совпадать с адресом в ЕГРН — результат не будет выдаваться. Пробуйте набрать по-другому.
Шаг 2.
Шаг 3.
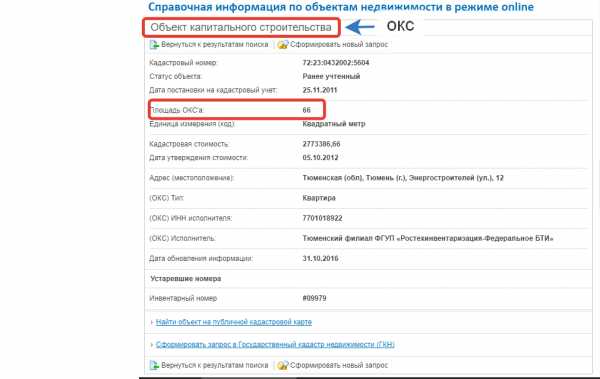
Площадь оксa в Кадастровом паспорте
В Кадастровом паспорте конечно указана площадь оксa, указанная в ЕГРН. Ведь Кадастровый паспорт является одной из форм выписки из этого реестра.

Площадь оксa и общая площадь помещения
С 01.05.2005 г, в связи с поправками в Жилищный кодекс РФ, общая площадь жилых объектов капитального строительства считается без площади балконов и лоджий. То есть неотапливаемые помещения — не входят в площадь ЖИЛОГО помещения (дома или квартиры).
В то же время, при определении площади жилого помещения (квартиры, комнаты) для целей осуществления государственного кадастрового учета площади балконов, лоджий, веранд и террас, эксплуатируемой кровли в площадь жилого помещения не включаются.
В связи с этим очень часто встречаются разногласия между данными в Государственном кадастре недвижимости — ГКН и Едином государственном реестре прав -ЕГРП.
Произошло объединение этих двух реестров и с 02.01.2017 г работает Единый государственный реестр недвижимости, включающий в себя кадастровый учет объектов капитального строительства и учет прав и правообладателей на них.
Площадь окс отличается от площади дома
Если площадь ОКС в ГКН отличается от фактической площади дома, квартиры или другого объекта недвижимости необходимо разобраться в причине. Возможно:
- Это техническая ошибка, компьютерный сбой или ошибка специалиста
- Была реконструкция объекта.
Что с этим делать?
- Необходимо понимать, что это не мешает регистрации перехода права от Продавца к Покупателю. Важно только в Договоре купли-продажи указать площадь соответствующую данным в ЕГРН, чтобы не было разногласий между правоустанавливающим документом и ЕГРН, иначе регистратор приостановит сделку и придется договор исправлять.
Если это небольшие разногласия, на доли квадратного метра не стоит с этим «заморачиваться», ни банки, ни оценщики как правило не возражают.
Покупателю в дальнейшем это не доставит осложнений.
Если все-же вы хотите внести изменения в ГКН — приглашайте кадастрового инженера, он сделает замеры и подаст данные в Кадастровую палату вместе с заявлением о кадастровом учете изменений.
Стоит почитать статью:
Площадь в Свидетельстве не совпадает с Кадастровым или Техническим паспортом.
Разногласия между ГКН и ЕГРП, как исправить.
Всегда рада разъяснить. Автор
Разъяснение других сложных моментов
exspertrieltor.ru
Острый коронарный синдром — признаки ОКС, симптомы и лечение
Вы здесь: Острый коронарный синдром У вас в браузере отключен java script, вам надо его включить или вы не сможете получить всю информацию по статье «Острый коронарный синдром и симптомы проявления».- Категория: Сердце, сосуды, кровь
- Просмотров: 32908
Острый коронарный синдром — основные симптомы:
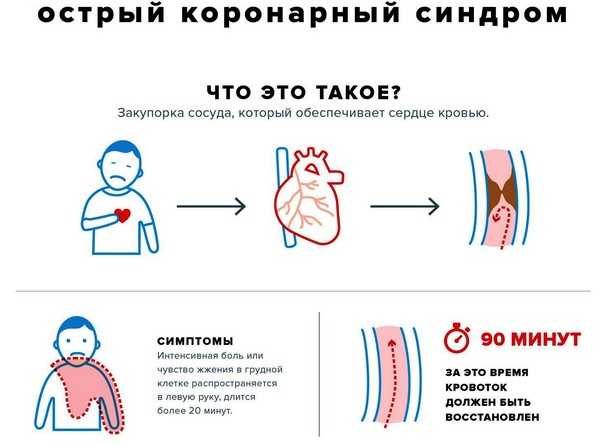
Острый коронарный синдром — патологический процесс, при котором нарушается или полностью прекращается естественное кровоснабжение миокарда через коронарные артерии. В таком случае на определённом участке к сердечной мышце не поступает кислород, что может привести не только к инфаркту, но и к летальному исходу.
Термин «ОКС» используется клиницистами для обозначения определённых недугов сердца, включая инфаркт миокарда и нестабильную стенокардию. Это обусловлено тем, что в этиологии данных заболеваний лежит синдром коронарной недостаточности. При таком состоянии больному требуется неотложная медицинская помощь. В этом случае речь идёт не только о развитии осложнений, но и высоком риске летального исхода.
Этиология
Основной причиной развития острого коронарного синдрома является поражение атеросклерозом венечных артерий.
Кроме этого, выделяют такие возможные факторы развития данного процесса:
- сильный стресс, нервное перенапряжение;
- спазм сосудов;
- сужение просвета сосуда;
- механическое повреждение органа;
- осложнения после операции;
- эмболия коронарных артерий;
- воспаление коронарной артерии;
- врождённые патологии сердечно-сосудистой системы.
Отдельно следует выделить факторы, которые являются предрасполагающими для развития данного синдрома:
- избыточный вес, ожирение;
- курение, употребление наркотических средств;
- практически полное отсутствие физической активности;
- нарушение баланса жиров в крови;
- алкоголизм;
- генетическая предрасположенность к сердечно-сосудистым патологиям;
- повышенная свёртываемость крови;
- частые стрессы, постоянное нервное напряжение;
- высокое артериальное давление;
- сахарный диабет;
- приём определённых медикаментозных препаратов, которые приводят к снижению давления в коронарных артериях (синдром коронарного обкрадывания).
ОКС — это одно из самых опасных для жизни человека состояний. В этом случае требуется не только неотложная медицинская помощь, но и проведение срочных реанимационных мероприятий. Малейшее промедление или неправильные действия первой помощи могут привести к летальному исходу.
Патогенез
Острый коронарный синдром
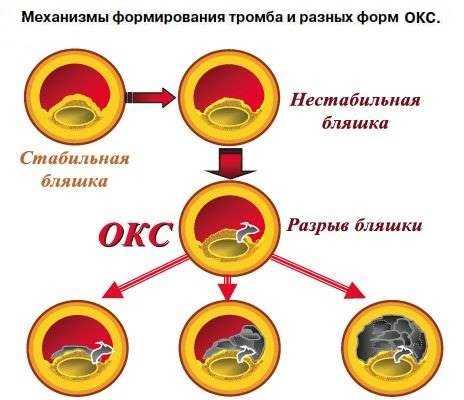
Из-за тромбоза венечных сосудов, который спровоцирован определённым этиологическим фактором, из тромбоцитов начинаются выделяться биологически активные вещества — тромбоксан, гистамин, тромбоглобулин. Данные соединения обладают сосудосуживающим действием, что и приводит к ухудшению или полному прекращению кровоснабжения миокарда. Этот патологический процесс может усугубляться адреналином и электролитами кальция. В это же время блокируется противосвертывающая система, что приводит к выработке ферментов, которые разрушают клетки в зоне некроза. Если на данном этапе развитие патологического процесса не остановить, то поражённая ткань преобразуется в рубец, который не будет принимать участия в сокращении сердца.
Механизмы развития острого коронарного синдрома будут зависеть от степени перекрытия тромбом или бляшкой коронарной артерии. Выделяют такие этапы:
- при частичном уменьшении кровоснабжения могут периодически наблюдаться приступы стенокардии;
- при полном перекрытии возникают участки дистрофии, которые позже преобразуются в некроз, что приведёт к инфаркту;
- внезапные патологические изменения — приводят к фибрилляции желудочков и, как следствие этого, клинической смерти.
Нужно понимать и то, что высокий риск летального исхода присутствует на любом этапе развития ОКС.
Классификация
Исходя из современной классификации, выделяют такие клинические формы ОКС:
- острый коронарный синдром с подъёмом сегмента ST — у пациента присутствуют типичные ишемические боли в грудной клетке, обязательна реперфузионная терапия;
- острый коронарный синдром без подъёма сегмента ST – отмечаются типичные для ишемической болезни изменения, приступы стенокардии. Тромболизис не требуется;
- инфаркт миокарда, диагностированный по изменениям ферментов;
- нестабильная стенокардия.
Формы острого коронарного синдрома используются только при проведении диагностики.
Симптоматика
Первым и наиболее характерным признаком заболевания является острая боль в грудной клетке. Болевой синдром может носить приступообразный характер, отдавать в плечо или руку. При стенокардии боль по характеру будет сжимающей или жгучей и непродолжительной по времени. При инфаркте миокарда интенсивность проявления этого симптома может приводить к болевому шоку, поэтому требуется немедленная госпитализация.
Кроме этого, в клинической картине могут присутствовать такие симптомы:
- холодное потоотделение;
- нестабильное артериальное давление;
- возбуждённое состояние;
- спутанность сознания;
- панический страх смерти;
- обморок;
- бледность кожных покровов;
- больной ощущает нехватку кислорода.
В некоторых случаях симптоматика может дополняться тошнотой и рвотой.
При такой клинической картине больному нужно срочно оказать первую помощь и вызвать неотложную медицинскую помощь. Больного ни в коем случае нельзя оставлять одного, особенно если наблюдается тошнота со рвотой и потеря сознания.
Диагностика
Главным методом диагностирования острого коронарного синдрома является электрокардиография, которую необходимо сделать в кратчайшие сроки от начала болевого приступа.
Полная программа диагностики проводится только после того, как удалось стабилизировать состояние больного. Обязательно следует уведомить врача о том, какие препараты давались больному в качестве первой медицинской помощи.
В стандартную программу лабораторно-инструментальных обследований входит следующее:
- общий анализ крови и мочи;
- биохимический анализ крови – определяется уровень холестерина, сахара и триглицеридов;
- коагулограмма – для определения уровня свёртываемости крови;
- ЭКГ — обязательный метод инструментальной диагностики при ОКС;
- эхокардиография;
- коронароангиография — для определения места и степени сужения коронарной артерии.
Лечение
Программа терапии для больных с острым коронарным синдромом подбирается индивидуально, в зависимости от степени тяжести патологического процесса, госпитализация и строгий постельный режим обязательны.
Состояние больного может потребовать проведения мероприятий по оказанию скорой доврачебной помощи, которые заключаются в следующем:
- обеспечить больному полный покой и доступ свежего воздуха;
- положить под язык таблетку нитроглицерина;
- вызвать скорую медицинскую помощь, сообщив о симптомах.
Лечение острого коронарного синдрома в стационаре может включать в себя такие терапевтические меры:
- ингаляции кислородом;
- введение медикаментозных препаратов.
В рамках медикаментозной терапии, врач может назначить такие препараты:
- наркотические или ненаркотические обезболивающие;
- антиишемические;
- бета-блокаторы;
- антагонисты кальция;
- нитраты;
- дезагреганты;
- статины;
- фибринолитики.
В некоторых случаях консервативного лечения оказывается недостаточно или оно вовсе не уместно. В таких случаях осуществляется следующее оперативное вмешательство:
- стентирование коронарных артерий – к месту сужения проводится специальный катетер, после чего посредством специального баллона расширяется просвет, и в место сужения устанавливается стент;
- аортокоронарное шунтирование — поражённые участки коронарных артерий заменяются на шунты.
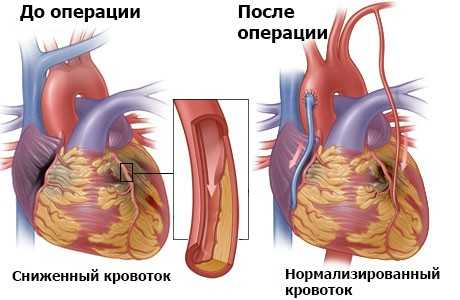
Аортокоронарное шунтирование
Такие медицинские мероприятия дают возможность предотвратить развитие инфаркта миокарда из ОКС.
Кроме этого, больному нужно соблюдать и общие рекомендации:
- строгий постельный режим до стабильного улучшения состояния;
- полное исключение стрессов, сильных эмоциональных переживаний, нервного напряжения;
- исключение физических нагрузок;
- по мере улучшения состояния ежедневные прогулки на свежем воздухе;
- исключение из рациона жирного, острого, слишком солёного и другой тяжёлой пищи;
- полное исключение спиртных напитков и курения.
Нужно понимать, что острый коронарный синдром, при несоблюдении рекомендаций врача, может в любой момент привести к серьёзным осложнениям, а риск летального исхода при рецидиве сохраняется всегда.
Отдельно следует выделить диетотерапию при ОКС, которая подразумевает следующее:
- ограничение в потреблении продуктов животного происхождения;
- количество соли должно быть ограничено до 6 грамм в сутки;
- исключение слишком острых, приправленных блюд.
Следует отметить, что соблюдение такого режима питания нужно постоянно, как в период лечения, так и в качестве профилактики.
Возможные осложнения
Синдром острой коронарной недостаточности может привести к следующему:
Следует понимать и то, что даже при своевременных медицинских мероприятиях сохраняется высокий риск развития вышеуказанных осложнений. Поэтому такой пациент должен систематически обследоваться у кардиолога и неукоснительно соблюдать все его рекомендации.
Профилактика
Предотвратить развитие сердечно-сосудистых заболеваний можно, если соблюдать на практике такие рекомендации докторов:
- полный отказ от курения, умеренное потребление спиртных напитков;
- правильное питание;
- умеренные физические нагрузки;
- ежедневные прогулки на свежем воздухе;
- исключение психоэмоциональных нагрузок;
- контроль показателей артериального давления;
- контроль уровня холестерина в крови.
Кроме этого, не следует забывать о важности профилактического осмотра у профильных медицинских специалистов, соблюдении всех рекомендаций врача касательно профилактики недугов, которые могут привести к синдрому острой коронарной недостаточности.
Применение на практике минимума рекомендаций поможет предотвратить развитие осложнений, которые спровоцированы острым коронарным синдромом.
Поделиться статьей:
Если Вы считаете, что у вас Острый коронарный синдром и характерные для этого заболевания симптомы, то вам могут помочь врачи: кардиолог, терапевт.
Также предлагаем воспользоваться нашим сервисом диагностики заболеваний онлайн, который на основе введенных симптомов подбирает вероятные заболевания.
Заболевания со схожими симптомами:
Отмирание участка сердечной мышцы, приводящее к формированию тромбоза коронарной артерии, называется инфарктом миокарда. Этот процесс приводит к тому, что нарушается кровообращение этого участка. Инфаркт миокарда носит преимущественно смертельный характер, так как закупоривается основная сердечная артерия. Если при первых признаках не принимать соответствующих мер по госпитализации пациента, то летальный исход гарантирован в 99,9%.
…Вегетососудистая дистония (ВСД) – это заболевание, которое вовлекает в патологический процесс весь организм. Чаще всего отрицательное влияние от вегетативной нервной системы получают периферические нервы, а также сердечно-сосудистая система. Лечить недуг нужно в обязательном порядке, так как в запущенной форме он будет давать тяжёлые последствия на все органы. Кроме этого, медицинская помощь поможет пациенту избавиться от неприятных проявлений болезни. В международной классификации болезней МКБ-10 ВСД имеет код G24.
…Транзиторная ишемическая атака (ТИА) — недостаточность мозгового кровообращения вследствие сосудистых нарушений, сердечных болезней и понижения артериального давления. Чаще встречается у лиц, страдающих остеохондрозом шейного отдела позвоночника, кардиальной и сосудистой патологией. Особенность транзиторно возникшей ишемической атаки — это полное восстановление всех выпавших функций в течение 24 часов.
…Пневмоторакс лёгкого – опасная патология, при которой воздух проникает туда, где физиологически он не должен находиться – в плевральную полость. Это состояние в наши дни встречается все чаще. Пострадавшему человеку необходимо как можно скорее начать оказывать неотложную помощь, так как пневмоторакс может завершиться летальным исходом.
…Ущемление грыжи — выступает в качестве самого частого и наиболее опасного осложнения, которое может развиваться при формировании грыжевого мешка любой локализации. Патология развивается в независимости от возрастной категории человека. Основным фактором, приводящим к защемлению, выступает повышение внутрибрюшного давления или резкое поднятие тяжестей. Однако этому также может способствовать большое количество иных патологических и физиологических источников.
…simptomer.ru
Острый коронарный синдром — симптомы, первая помощь, диагностика и особенности лечения
Код острого коронарного синдрома по МКБ-10 — I20.0 (нестабильная стенокардия). Этими символами описывается такое состояние человека, когда внезапно ослабевает кровоснабжение сердечной мышцы. Патология крайне опасная. Статистика гласит, что вероятность летального исхода в первые четверть часа, особенно без квалифицированной помощи, достигает 40%. Самый разумный метод минимизации рисков – знать, что такое ОКС, по какой причине состояние появляется и как его предотвратить.
Общее представление
В МКБ-10 кодом острого коронарного синдрома I20.0 зафиксировано такое заболевание, при котором на артериальных стенках формируются жировые накопления. В норме эти сосуды питают мышцу сердца – с кровью сюда обеспечен приток питательных компонентов, кислорода. Нормально работать человеческое сердце может строго в условиях наличия постоянного, стабильного тока крови, богатой необходимыми веществами. Острый коронарный синдром возникает, если артерия блокируется. В преимущественном проценте случаев причина – тромб. Едва снижается поступление в миокард кислорода, клетки начинают умирать, не имея самого важного для жизнедеятельности химического соединения.
В медицине нарушение снабжения полноценной кровью органических тканей называется ишемией. При ОКС этот процесс становится причиной преждевременной гибели больших объемов мышечных волокон, формирующих сердце – возникает инфаркт, сердечный приступ.
Возможен острый коронарный синдром, при котором массовой гибели мышечных клеток не происходит, но миокарду все равно наносится существенный вред. Такое состояние может быть разовым или хроническим. Если ОКС не становится причиной ишемии, характеристика состояния больного – нестабильная стенокардия.
Как заметить?
Закодированный символами I20.0 в МКБ острый коронарный синдром представляет собой не просто опасную проявлениями болезнь, но и состояние, приходящее внезапно. В преимущественном проценте случаев приступ начинается непредсказуемого для пациента. Основные проявления ОКС:
- неприятные, болезненные ощущения в груди, верхних конечностях, челюсти, спине, животе;
- кружится, болит голова;
- тошнит и рвет;
- сложно дышать;
- активизируется выработка пота;
- диспепсия.
Самый яркий признак ОКС – болезненность в грудной клетке. В каждом конкретном случае набор проявлений острого коронарного синдрома определяется индивидуальными особенностями пациента. Свою роль играют возраст больного, половая принадлежность, общее состояние организма, наличие сопутствующих нарушений здоровья.

Группа риска
Из статистики известно, что острый коронарный синдром чаще развивается у людей, которым свойственны следующие особенности, нарушения:
- сахарный диабет;
- генетическая предрасположенность;
- средний и старший возраст;
- наличие вредных привычек;
- повышенное давление;
- высокий холестерин в кровеносной системе;
- малоподвижный образ жизни;
- лишние килограммы;
- неправильное питание.
Из вредных привычек с наибольшим риском ОКС связано курение. Возрастные группы и вероятность развития острого коронарного синдрома коррелируют следующим образом: для мужчин вероятность выше в возрасте старше 45 лет, для представительниц прекрасного пола – после пересечения 55-летнего рубежа.
Все проверим!
Чтобы проверить правильность предположенного диагноза и использованного кода I20.0 по МКБ, острый коронарный синдром уточняют с помощью специальных исследований. Если доктор назначил такие мероприятия, важно пройти все положенные процедуры – это поможет своевременно выявить, насколько велика опасность ишемии, а значит, принять меры для обеспечения себе долгой и здоровой жизни.
При подозрении на ОКС, оценке риска возникновения состояния как высокого, обязательно направляют пациента на электрокардиограмму. Во время обследования проверяют, насколько активно работает сердце. Применяют специальные электроды, закрепляя их на строго заданных участках тела. Если исследование показывает анормальность импульсов или недостаточную регулярность, вероятно, орган работает плохо, со сбоями. При диагностике острого коронарного синдрома иногда сведений, получаемых через ЭКГ, достаточно, чтобы локализовать нахождение тромба.
Уточнение состояния больного возможно с помощью анализов крови. Если клетки умирают, сердечной мышце наносится ущерб, как правило, в образцах, взятых из кровеносной системы, можно видеть следы, ферменты, характерные такому состоянию. Если результат положителен, ферменты обнаружены, можно с уверенностью говорить об инфаркте, остром коронарном синдроме. Код в МКБ такого состояния – I20.0.
Подозрение на ОКС – повод сделать сцинтиграфию сердца. В ходе исследования оценивается, как много крови поступает к главному органу организма. Врачи могут понять, насколько масштабные повреждения получены мышцей по причине острого коронарного синдрома без подъема ST либо с таковым.
Иногда рекомендовано пройти холтеровский мониторинг. Это длительное исследование – с приборами, фиксирующими специфику работы сердечной мышцы, придется ходить 24 часа. Специальный механизм записывает активность органа, а доктор расшифровывает полученные данные. При помощи мониторинга можно понять, каковы нарушения ритма сердцебиения, в какие моменты сердце не получает необходимого объема крови. Известно определенное количество случаев, когда своевременная медицинская помощь при остром коронарном синдроме не была оказана по причине отсутствия симптомов этого тяжелого состояния. Суточный мониторинг по методу Холтера позволяет исключить такую ситуацию.
Что делать?
Лечение острого коронарного синдрома возможно только в условиях больницы. Пациент нуждается в скорой помощи, и оказать ее могут лишь специалисты, имеющие образование и доступ к аппаратуре, медикаментам, необходимым в таком случае. Первичные мероприятия направлены на снятие болевого синдрома и оптимизацию кровообращения – это позволит восстановить сердечную функциональность. После оказания неотложной помощи при остром коронарном синдроме назначают комплексную программу лечения. Высока вероятность, что врачи порекомендуют лечь на операцию. Также придется принимать лекарства.

Среди медикаментозных средств помощи при ОКС стоит отметить категории:
- бета-блокаторы;
- угнетающие ангиотензиновые рецепторы;
- ингибиторы АПФ;
- нитроглицерин;
- корректирующие свертываемость, вязкость крови вещества;
- статины.
Если медикаментозная помощь при остром коронарном синдроме не показывает желаемого результата, рекомендовано хирургическое вмешательство – стентирование, шунтирование или ангиопластика. Если врач направил на операцию, тянуть не следует: промедление может стоить пациенту жизни.
Важные рекомендации
Острый коронарный синдром требует от больного коренного изменения образа жизни, повседневных привычек. Поскольку спровоцировать ОКС могут болезни сердца и сосудов, придется начать их лечение, едва врач предупредил о риске такого состояния. При отсутствии подобных болезней предупредить ОКС можно, если полностью отказаться от вредных привычек и вести активный образ жизни. Следует пересмотреть диету, исключив из нее жирное и острое, соленое и консервированное. Вместо этого следует потреблять много фруктов и овощей. Полезными продуктами считаются цельнозерновые, белковые блюда.
Чтобы поддерживать себя в форме, следует постоянно давать организму физические нагрузки. Оптимальный режим – до трех часов еженедельно. Следует держать под контролем пульс и регулярно проверять давление, сдавать анализы для проверки количества холестерина в кровеносной системе, а также принимать меры для предупреждения избыточного веса или его нехватки.
Чтобы не узнать на своем опыте, что такое острый коронарный синдром без подъема сегмента ST либо с таковым, людям, уже пережившим инфаркт, придется регулярно употреблять ацетилсалициловую кислоту. Это вещество предупреждает образование тромбов. Врачи оценили, что риск повторения инфаркта только благодаря «Аспирину» сокращается практически на четверть.
Термины и нюансы
Острый коронарный синдром в МКБ 10 закодирован цифрами I20.0. Особенность этого пункта классификационной системы – его наименование. ОКС, известный врачам и пациентам в нашей стране – это не та терминология, которая получила широкое распространение на международном уровне, поэтому всемирный классификатор знает лишь нестабильную стенокардию. Именно так называется болезнь, вписанная в МКБ-10. Впрочем, только лишь разность формулировок (I20.0 также обозначает промежуточный коронарный синдром) не означает, что пациенту можно не оказывать помощь или требуются какие-то иные меры. При ОКС нужно помогать именно так, как это рекомендовано к диагнозу МКБ I20.0.
Код острого коронарного синдрома (I20.0) должны знать врачи, оформляющие историю болезни пациента, а вот для обывателя эти символы не так важны. Гораздо значимее понимать все опасности, связанные с патологическим состоянием, иметь представление о необходимых мерах помощи. Ориентироваться в том, как облегчить состояние больного, должны не только лица, отнесенные в группу риска по ОКС, но и их близкие, родственники и коллеги. В случае приступа именно на них ляжет ответственность по своевременному вызову скорой и обеспечению больному условий, в которых можно дождаться врача с минимальным ущербом (насколько это возможно).
Болезнь: как все начинается?
Острый коронарный синдром без подъема сегмента ST и с таковым может появиться на фоне атеросклероза. Врачи установили последовательность событий, с высокой степенью приводящих к ОКС. Начинается все (в преимущественном проценте случаев) с инфицирования. Заражение возможно самое разное:
- герпетическими вирусами;
- цитомегаловирусом;
- гриппом;
- аденовирусами.
Патологический агент провоцирует воспалительные процессы на внутренних сосудистых оболочках, а значит, нарушается целостность органических тканей. Это приводит к накоплению низкоплотных липопротеинов, формируется специфическая бляшка, сужающая сосудистый просвет и замедляющая скорость тока крови. Тромбоциты сливаются, прилипают к сосудистым стенкам. Эти локализации становятся местами накопления фибрина, и спустя некоторое время появляется плотный тромб, не допускающий кровь к определенному участку сердечной мышцы.
Острый коронарный синдром без ST и с подъемом этого сегмента возможен по причине артериального спазма, связанного с сильными переживаниями или гипертоническим кризом. Закупорка сосуда возможна из-за попадания в него образования из другой части кровеносной системы – тромб может появиться в любой артерии, оторваться и начать свое «путешествие» по организму.
Выше риск пережить острый коронарный синдром с подъемом сегмента ST, без такового у лиц, регулярно сталкивающихся с повышенными нагрузками. Эти состояния рождают необходимость в усиленном притоке кислорода, и кровеносная система не всегда может обеспечить подачу нужных химических компонентов. Свою роль может сыграть повышенная свертываемость главной жидкости человеческого организма – крови. Считается, что к группе риска по ОКС относятся женщины, принимающие гормональные противозачаточные перорально.
Химия и медицина
Острый коронарный синдром с подъемом ST спровоцирован формированием тромбов. Этим же объясняется и ОКС без подъема этого сегмента. Особенность процесса – высвобождение активных компонентов при тромбозе. В кровеносную систему выбрасываются гистамин, серотонин, некоторые другие вещества, оказывающие локальное влияние на сосуды: просветы уменьшаются, а значит, кровоток становится еще слабее, подача жидкости к органам и тканям, нуждающимся в них, уменьшается.
Одновременно на кровеносную систему влияют кальций и адреналин. Угнетается работа компонентов, предупреждающих свертываемость крови, а в жидкость выбрасываются ферменты, нарушающие целостность здоровых клеток вблизи некротических областей.
Предупредить острый коронарный синдром с подъемом сегмента ST или без такого можно, если восстановить качество кровотока. Повернуть процессы вспять категорически сложно, это требует комплексного лечения, но даже нормализация кровообращения уже позволяет замедлить негативный прогресс ситуации. При этом врачи обращают внимание: области некроза миокарда рубцуются, в будущем они не будут участвовать в сократительных движениях мышцы, постепенно сердечная недостаточность будет нарастать.
Формы и особенности
Помощь при остром коронарном синдроме оказывают исходя из особенностей состояния больного. Принято выделять три варианта развития ситуации:
- нестабильная стенокардия, обусловленная сокращением подачи крови к мышечным тканям;
- инфаркт, когда формируются дистрофические участки, подверженные некротическим изменениям в силу полного отсутствия подачи крови;
- желудочковая фибрилляция.
Последнее приводит к клинической смерти. Наблюдается чаще на фоне внезапности изменений, объясняется нарушением способности клеток возбуждаться. Больной страдает от острой аритмии. Необходимо оказание неотложной медицинской помощи в условиях реанимации.
Особенности проявлений
Оказание помощи при остром коронарном синдроме возможно после снятия первичных сведений методом ЭКГ. Анализ может указывать на острую ишемию (это выражается подъемом интервала), бывает ОКС без подъема. Основное клиническое проявление – боль; сила синдрома значительно варьируется. За грудиной ощущения беспокоят треть часа и дольше. Возможно распространение боли в лопатки, шею. Нитроглицерин не показывает выраженного эффекта.
Если ОКС развился у человека преклонного возраста, основное проявление – общая слабость. Понижается давление, наблюдается одышка. Иногда больной теряет сознание.
Неклассические симптомы, фиксируемые относительно редко:
- боль в животе;
- рвота, тошнота;
- колющие боли;
- усиление болевого синдрома на вдохе.
Для оказания адекватной помощи больному доктор должен знать, были ли в прошлом перенесены инфаркты, каковы первичные симптомы, какой характер у боли, как он меняется со временем.
Помочь и не навредить
При остром коронарном синдроме алгоритм неотложной помощи следующий:
- Дать таблетку ацетилсалициловой кислоты и нитроглицерина.
- Уложить больного так, чтобы ему было удобно.
- Успокоить пациента.
- Вызвать бригаду скорой помощи, по телефону описав все симптомы.
По мере прибытия врачи снимут ЭКГ, проанализируют полученную информацию и обеспечат первичные меры поддержки жизненно важных функций. Предполагается применение обезболивающих препаратов – наркотических, нитратов, инъекции устраняющих спазм средств. Дают препараты, снижающие вязкость крови («Реополиглюкин», «Гепарин»). Все необходимое у врачей будет с собой в специальном наборе для оказания первичной помощи «Укладка при остром коронарном синдроме». Такие комплекты продаются в большинстве аптек в нашей стране.

Пациента перемещают в условия стационара для оказания специальной помощи. Если ЭКГ показывает нормальные или близкие к таковым данные, выбирают методы оказания помощи исходя из особенностей симптоматики.
Укладка для оказания помощи при остром коронарном синдроме комплектуется с учетом приказов, изданных на федеральном уровне, региональном. Ответственность за такие указания возложена на Минздравсоцразвития.
При ОКС больного доставляют в реанимационное отделение. Если состояние относительно стабильное, достаточно интенсивного терапевтического. Алгоритмы действия врачей описаны в официальной документации, регламентирующей работу клиники. Доктора обязаны подчиняться установленным правилам.
Перенесен инфаркт
Если установлен инфаркт, необходимо дать пациенту под язык нитроглицериновую таблетку. Альтернативный вариант – аэрозоль с этим веществом, применяемый трижды. Между процедурами выдерживают пятиминутные перерывы. При сохранении болевого синдрома и давлении от 90 единиц и выше показано введение нитроглицерина в вену через капельницу.
Чтобы несколько облегчить состояние больного, допускается струйно ввести в вену морфиновый сульфат, смешанный с физраствором. Для снижения вязкости крови применяют ацетилсалициловую кислоту, «Клопидогрель».
Бета-блокаторы можно использовать, если анализы подтверждают отсутствие атриовентрикулярной блокады, а в истории болезни нет упоминании об астме, острой недостаточности работы сердца. Широкое распространение получили средства «Эгилок», «Пропранолол».
Клинические рекомендации при остром коронарном синдроме включают анализ ситуации и выявление факторов, стимулирующих ишемическую болезнь. Их необходимо устранить в кратчайшие сроки. При гипертоническом кризе следует понизить давление и применять препараты для устранения аритмии.
Исходя из изменения ЭКГ, принимают решение о необходимости тромболизиса.
Тромболизис: что это и зачем нужно?
Термином принято обозначать введение в организм больного средства, способного растворить тромб. Такую процедуру следует начинать в первые 120 минут с момента появления симптоматики ОКС. Тромболизис проводится строго квалифицированными докторами.
Для внутривенного введения используется стрептокиназа. Если с момента начала ОКС прошло 12 часов и больше, тромболизис абсолютно неэффективен – сформированный тромб невозможно растворить посредством лекарственных препаратов. Содержащие стрептокиназу медикаменты необходимо вводить через капельницу в вену в условиях стационара. Наилучшие прогнозы у тех пациентов, кто получил препарат капельно в первые полчаса после поступления в отделение интенсивной терапии. Недопустимо делать процедуру тромболизиса при следующих условиях:
- повышенное давление;
- перенесенный в прошлом инсульт;
- кровотечения;
- полученные в последнюю четверть года черепные травмы;
- наличие в головном мозге злокачественного новообразования.
Что делать дальше?
Продолжение терапии выбирают исходя из эффективности первичных мероприятий. Если удалось стабилизировать состояние больного, ослабить болевой синдром, при этом сердце бьется ритмично, с адекватной скоростью, а давление поддерживается на среднем уровне, достаточно классического лечения ишемии. Необходимо постоянно снимать показатели ЭКГ для контроля состояния больного.
При повторении приступа и аритмии, в ситуации, когда ЭКГ показывает негативные изменения в деятельности сердечной мышцы, следует срочно направить больного в реанимацию для проведения хирургического вмешательства. Возможно установление шунта или стента. Конкретный вариант выбирают исходя из особенностей случая.

ОКС в настоящее время признан одним из наиболее опасных для жизни человека патологических состояний. Больной нуждается в оказании ему неотложной помощи в условиях реанимации. Промедление, неправильные мероприятия – все это может спровоцировать летальный исход.
ОКС: особенности
Патологическое состояние проявляет себя сильной, острой болью. Возможны приступы. При стенокардии пациенты описывают приступы как кратковременные, жгучие, в груди словно сжимает. Инфаркт сопровождается болевым шоком. Пациент нуждается в срочной госпитализации.
ОКС проявляет себя:
- холодным потом;
- возбужденностью;
- паническим страхом;
- побледнением кожи.
При подобной симптоматике важно не только своевременно вызвать бригаду скорой помощи, но и находиться с пациентом до приезда врачей. Нельзя оставлять больного одного – это существенно повышает риск летального исхода. Особенно внимательным нужно быть к человеку, которого тошнит и рвет, а также склонному к потере сознания.
Если по итогам оценки состояния пациента было решено прибегнуть к операции, выбирают наиболее подходящий случаю метод. Стентирование – это вмешательство, при котором выявляют, в каком месте артерия сужена, подводят сюда катетер, используя небольшой баллон, и расширяют просвет кровеносного сосуда. Для фиксации применяют стент – специальную сетку, не отторгаемую тканями человеческого организма.
Если показано шунтирование, тогда часть коронарных артерий удаляют, вместо них устанавливают имплантаты. Своевременно и правильно сделанная операция – лучший способ предотвращения инфаркта.
Состояние стабилизировалось: что дальше?
Если человек пережил ОКС, ему придется всю жизнь придерживаться ограничений и правил, иначе высока вероятность повторения ситуации, а риск летального исхода при этом становится еще выше. Общие правила поведения:
- пока состояние не покажет стабильное улучшение, придерживаются постельного режима;
- исключение из жизни стрессовых факторов, сильных эмоций;
- отказ от физических нагрузок.
Когда состояние стабилизируется настолько, что врачи разрешат двигательную активность, рекомендовано ежедневно гулять на свежем воздухе. Ходить придется медленно, а сами прогулки должны быть недлинными, иначе вреда от них будет больше, чем пользы.
Придется пересмотреть рацион, исключить острое и соленое, сладости и жирности, любые тяжелые продукты. Категорически недопустимо употреблять алкоголь. Минимизируют процент продукции животного происхождения, а соль используют в сутки в количестве не более 6 г. Нельзя есть обильно приправленную пищу, острые блюда. Следовать этим правилам нужно в реабилитационном периоде и после него – словом, всю жизнь.
При отступлении от рекомендаций доктора ОКС станет причиной осложнений, а рецидив сопряжен с повышенной вероятностью летального исхода.

Последствия ОКС
На фоне ОКС повышена вероятность:
- сбоев ритмичности сердцебиения в разной форме;
- недостаточности функционирования сердечной мышцы в остром виде;
- воспаления сердечных оболочек;
- аортальной аневризмы;
- летального исхода.
Даже при оказании первой помощи в кратчайшие сроки риск рецидива довольно высокий, как и вероятность возникновения осложнений. Чтобы снизить опасности для себя, после ОКС придется регулярно посещать кардиолога для полноценного систематического обследования. Важно следовать рекомендациям врача – это позволит продлить жизнь.
Как предупредить?
Профилактика ОКС предполагает отказ от вредных привычек и переход на ограниченный режим питания с исключением жирного и соленого, острого. Следует постоянно давать себе физические нагрузки, избегать стрессов и переутомления. Лицам, для которых повышен риск ОКС, рекомендовано по выходным выходить на прогулки, можно даже выбираться в неспортивные походы – такие регулярно организуются любителями практически в любом городе нашей страны.
Отнесенные в группу риска по ОКС лица должны иметь дома тонометр и контролировать показатели давления, регулярно сдавать кровь на выявление концентрации холестерина. Терапевт на приеме расскажет, к каким профильным врачам для осмотра придется приходить, с какой частотой нужно посещать докторов. Чтобы предупредить ОКС, придется следовать советам. Любые выявленные заболевания, особенно влияющие на сосуды и сердце, нужно начать лечить своевременно.
fb.ru
Жалобы и анамнез при остром коронарном синдроме
Диагностика и стратификация рисков тесно связаны между собой у пациентов с ОКС. В ходе постановки диагноза и проведения дифференциальной диагностики риск оценивается неоднократно, результаты этой оценки используются в проведении терапии. Риск ни в коем случае не должен оцениваться как качественная характеристика, а должен восприниматься как количественный показатель в ряду от пациентов с очень высоким уровнем риска до пациентов с очень низким уровнем риска.
Прогноз у больных с ОКС может быть основан на результатах исследований, проведенных в разных странах мира, куда были включены свыше 100 000 больных. Данные уверенно демонстрируют, что среди участников исследований смертность в 1-й и 6-месячный период выше, чем в рандомизированных клинических испытаниях. Внутрибольничная смертность выше у больных с ИМ с подъемом сегмента ST, чем у больных с ОКС без подъема сегмента ST (7 и 5% соответственно), но в 6 мес уровни смертности весьма схожи в обеих группах (12 и 13% соответственно). Отсроченное повторное исследование у выживших и госпитализированных пациентов подтвердило, что уровень смертности выше среди больных с ОКС без подъема сегмента ST, чем у больных с ИМ с повышением сегмента ST, с двукратным превышением через 4 года после эпизода.
Подобная разница в средне- и долгосрочной перспективе может быть обусловлена особенностями групп больных, поскольку известно, что ОКС без подъема сегмента ST обычно развивается в более старшем возрасте и связан с повышением уровней коморбидности, особенно в отношении сахарного диабета и ХПН. Разница в прогнозе может быть также основана на более широкой распространенности ИБС либо на персистировании триггерных факторов, таких как воспаление.
Тщательный сбор анамнеза абсолютно необходим для дифференциальной диагностики начала ОКС с прочими заболеваниями. Существуют несколько клинических параметров, повышающих у пациента точность диагностики ИБС и соответственно ОКС. Они включают пожилой возраст, мужской пол, установленное наличие атеросклероза некоронарных артерий (включая периферические артерии и сонную артерию). Наличие факторов риска, в частности сахарного диабета и ХПН, а также ранняя клиническая манифестация ИБС (т.е. предшествующие ИМ, ЧТА или хирургическая реваскуляризация миокарда) повышают вероятность развития ОКС без подъемов сегмента ST. В то же время все перечисленные выше факторы не являются специфическими, и их диагностическая значимость не должна переоцениваться.
Продромальный период характеризуется ощущением дискомфорта в области груди, обычно во время отдыха или после минимальной физической нагрузки. Среди больных с ИМ с подъемом сегмента ST две трети испытывали продромальные симптомы в течение предшествовавшей недели и одна треть — в период до 4 нед. В целом, лишь у 20% больных длительность клинических проявлений была менее суток. Соответственно повышенная настороженность в отношении продромальных симптомов и верная интерпретация этих признаков во время сбора анамнеза могут предотвратить прогрессию заболевания в ИМ и внезапную смерть.
Клиническая картина ОКС включает в себя широкий спектр симптомов. Типичная клиническая картина включает чувство сдавления или тяжести за грудиной (стенокардия), с иррадиацией в левую руку, шею или нижнюю челюсть, которое может быть преходящим (обычно длится несколько минут) или персистирующим. Эти жалобы могут сопровождаться прочими симптомами, например выраженной потливостью, тошнотой, болью в животе, одышкой или обмороками.
Боль в груди может быть оценена согласно классификации Канадского сердечно-сосудистого общества (Canadian Cardiovascular Society, CCS). Характеристики боли в груди при ОКС таковы:
- длительная (>20 мин) ангинозная боль в покое;
- впервые возникшая (de novo) тяжелая (III класс по классификации CCS) стенокардия;
- дестабилизация ранее стабильной стенокардии с характеристиками, по крайней мере, III класса по классификации CCS (прогрессирующая стенокардия).
У больных ИМ с подъемом сегмента ST длительные эпизоды боли наблюдаются в 80% случаев, в то время как впервые возникшая (de novo) или нестабильная стенокардия наблюдается лишь у 20% больных. В отличие от больных ИМ, у кого боль видоизменяется и убывает, зависит от уровня нагрузки и длится не более 20 мин, больные ИМ с подъемом сегмента ST обычно испытывают сильнейшую боль и страх смерти.
Хотя боль обычно локализуется в центре груди или в ее левой половине и иррадиирует в левое плечо, руку, шею или нижнюю челюсть, она также может локализоваться в эпигастрии, в особенности при нижних ИМ. Болезненные ощущения в правой половине груди не исключают ИМ. Если боль связана с вдохом (плевритическая боль) или иррадиирует в спину, требуется дифференциальная диагностика с расслоением стенки аорты (табл. 1). Если боль сохраняется в течение многих дней или провоцируется механическим воздействием, вероятность ее ишемической природы ниже. Важно отметить, что надежное различение между ОКС с подъемом сегмента ST или без него не может быть основано исключительно на изучении симптомов.
Таблица 1
Дифференциальная диагностика при остром коронарном синдроме
| Сердеч-
ные | Легоч-
ные | Гематоло-гические | Сосудис-
тые | Желу-
дочно-кишеч- ные | Ортопе-дические |
| Мио-
кардиты. Пери- кардиты. Миопери- кардиты. Кардио- миопатии. Болезни клапанов. Апикальное расширение — аневризма (синдром Такоцубо) | Легочные эмболии.
Легочные инфаркты. Пневмонии, плевриты. Пневмо- тораксы | Серповидно-клеточная
анемия | Рассечения аорты.
Аневризмы аорты. Коарктации аорты. Церебро-васкуляр- ные заболе- вания | Пище-
водные спазмы. Язва желудка и двенадцати-перстной кишки. Панкреатит. Холецистит | Шейная дископатия.
Реберные переломы. Мышечные повре- ждения/воспаления. Реберные хондриты |
Атипичные клинические проявления встречаются при ОКС довольно часто. Они могут включать боль в эпигастрии, недавно возникшие расстройства пищеварения, острую боль в груди, боль в груди с некоторыми свойствами плевритической боли или нарастающую одышку. Атипичные жалобы часто присущи более молодым людям (25-40 лет) или более старым (>75 лет) пациентам, женщинам и пациентам с сахарным диабетом, ХПН или деменцией. Отсутствие боли в груди приводит к недиагностируемости состояния и неадекватности проводимой терапии.
В мультицентровом исследовании боли в груди (Multicenter Chest Pain Study) острая ишемия миокарда диагностировалась у 22% больных, доставленных скорой помощью с жалобами на острую или пронзительную боль в груди, 13% больных с жалобами на боль груди с некоторыми свойствами плевритической боли, и небольшой доле больных (7%) с болью, усиливающейся при пальпации.
В дополнение к этому, в спектр ОКС входит вариантная стенокардия как следствие коронароспазма, которая может быть недиагностирована в ходе первичного эпизода. Диагностические и терапевтические сложности особо выражены при нормальной или почти нормальной картине ЭКГ, и наоборот, когда ЭКГ исходно ненормальна в связи с фоновыми состояниями, например нарушениями внутрижелудочковой проводимости или гипертрофией ЛЖ.
Определенные особенности клинической картины могут свидетельствовать в пользу диагноза ИБС и определять тактику ведения пациента. Обострение клинических проявлений при осмотре и их исчезновение в покое или после приема нитратов свидетельствует в пользу ишемии. Наличие симптомов в покое соответствует худшему прогнозу, чем их появление лишь при физической нагрузке. У больных с перемежающимися проявлениями возрастание числа эпизодов до знакового явления также может воздействовать на исход. Наличие тахикардии, артериальной гипотензии или СН при проявлении заболевания служит неблагоприятным прогностическим признаком и требует быстрой диагностики и начала терапии.
Важно идентифицировать клинические обстоятельства, которые могут обострить или форсировать ОКС без подъемов сегмента ST, например анемию, инфекцию, воспаление, лихорадку и метаболические либо эндокринные заболевания (в особенности патологию щитовидной железы).
У почти половины больных с ИМ с подъемом сегмента ST в продромальном периоде идентифицируются эпизоды физического или эмоционального напряжения, которые могли повлиять на разрыв бляшки. Хорошо документирован циркадный ритм клинических проявлений при ИМ с подъемом сегмента ST. Пик встречаемости симптомов приходится на раннее утро, что, возможно, обусловлено подъемом уровня катехоламинов и кортизола и повышением уровня агрегации тромбоцитов. Популяционные исследования позволили установить, что приблизительно 30% случаев ИМ бессимптомны или происходят на фоне слабой выраженности симптомов. Такие случаи обнаруживаются лишь как случайная находка в ходе последующих ЭКГ-исследований.
Чтобы разделить подгруппы пациентов с нестабильной стенокардией, находящиеся на разном уровне степени сердечного риска, была введена классификация Браунвальда (The Braunwald classification). Эта созданная эмпирическим путем классификация основана на симптомах и рассматривает интенсивность боли и ее продолжительность, так же как и патогенез ишемии миокарда; ее ценность была подтверждена в проспективных исследованиях. Как было показано, больные с нестабильной стенокардией покоя, эпизоды которой наблюдались в течение последних 48 ч (класс IIIB) находятся в группе наивысшего риска развития неблагоприятных явлений со стороны сердца (риск таких явлений составляет 11% для госпитализированных больных).
Классификация Браунвальда была принята как стандарт сортировки пациентов, дизайна протоколов исследований и повышения сопоставимости результатов исследований. Для дальнейшей оценки степени риска в эту классификацию были включены данные по тропонинам (табл. 2).
Таблица 2
Классификация нестабильной стенокардии по Браунвальду
| Тяжесть | Клинические последствия | ||
| A — развивается в присутствии внесердечных факторов, усиливающих ишемию миокарда (вторичная нестабильная стенокардия) | B — развивается в отсутствии внесердечных факторов (первичная нестабильная стенокардия) | C — развивается в течение двух недель острого ИМ (постинфарктная нестабильная стенокардия) | |
| I — новый приступ тяжелой стенокардии или предшествующая стенокардия, отсутствие боли в состоянии покоя | IA | IB | IC |
| II — стенокардия в состоянии покоя в течение последнего месяца, но не в течение последних 48 ч (стенокардия в состоянии покоя, подострая) | IIA | IIB | IIC |
| III — стенокардия в состоянии покоя в течение 48 ч (стенокардия в состоянии покоя, острая) | IIIA | IIIB-Tнег IIIB-Tпос | — |
Источник (с разрешения): Hamm C.W., Braunwald E. A classification of unstable angina revisited // Circulation. — 2000. — Vol. 102. — P. 118-122.
Christian W. Hamm, Helge Möllmann, Jean-Pierre Bassand и Frans van de Werf
Острый коронарный синдром
medbe.ru
Первая помощь при ОКС. — Медицинский центр «Медиус»
Первая помощь при ОКС.
Жизнь непредсказуема и с каждым из нас могут случиться непредвиденные ситуации. Все люди рано или поздно болеют и знать основы медицины просто необходимо. Ведь любому прохожему может понадобиться Ваша помощь. От не очень сложных правил, которые лучше прочитать и запомнить может зависеть жизнь человека.
ОКС расшифровывается как острый коронарный синдром – это группа клинических симптомов и признаков, которые позволяют подозревать нестабильную стенокардию (НС) или инфаркт миокарда (ИМ). К сожалению, сердечно-сосудистые заболевания весьма распространенны в последнее время не только у людей старшего возраста, но и у молодого поколения. Острый коронарный синдром требует срочного вмешательства медиков. Медлить нельзя, потому что в некоторых случаях возможен летальный исход. Что же можно сделать в домашних условиях и как помочь больному до приезда машины скорой помощи.
Во-первых, срочно вызвать бригаду скорой помощи и описать симптомы;
Во-вторых, успокоиться;
В-третьих, у людей часто сталкивающихся с сердечно-сосудистыми заболеваниями обычно есть с собой b-блокатор. Найти и дать им его при наличии;
В-четвертых, измерить артериальное давление;
В-пятых, дать разжевать или проглотить 325-500 милиграмм аспирина;
В-шестых, при артериальном давлении не ниже 90 мм рт.ст. дать повторно нитроглицерин под язык;.
Это и весь перечень той неотложной помощи, которую можно оказать до приезда скорой помощи.
Обычно у больных ярко выражен болевой синдром в грудной клетке, который возникает остро и интенсивен на протяжении всего приступа боли. Продолжительности приступа от 30 минут и иногда достигает более чем одни сутки. Боль может прекратиться после введения морфия, а потом возникает снова.
Иногда возможно проявление ангинозной боли, причем ощущение жжения и сжатия может то усиливаться, то ослабевать.
medius-spb.ru
Острый коронарный синдром без подъема сегмента ST (Нестабильная стенокардия, Инфаркт миокарда без подъема сегмента ST) > Клинические протоколы МЗ РК
ДИАГНОСТИКА НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИЖалобы и анамнез. Клинические проявления ОКСбпST:
· Продолжительная (>20 мин) ангинозная боль в грудной клетке в покое: типичная боль в области сердца характеризуется дискомфортом или тяжестью за грудиной (стенокардия), иррадиирущей в левую руку, шею или челюсть, которая может быть преходящей (обычно продолжается несколько минут) или более длительной. Боль может сопровождаться потливостью, тошнотой, болью в животе, одышкой и обмороком. Нередко отмечаются атипичные проявления, такие как боль в эпигастральной области, диспепсия или изолированная одышка. Атипичные симптомы чаще отмечаются у пациентов пожилого возраста, у женщин, больных сахарным диабетом, хронической почечной недостаточностью или деменцией.
· Впервые возникшая стенокардия напряжения (II или III ФК) (CCS) с анамнезом заболевания 1-2 месяца с тенденцией к прогрессированию клинической симптоматики. Приступы могут возникать при физической нагрузке и оставаться первое время относительно стереотипными, в других случаях приступы стенокардии быстро нарастают по частоте и интенсивности, вплоть до спонтанных приступов с длительностью от 5 до 15 минут и более.
· Прогрессирующая стенокардия напряжения, по крайней мере, до III ФК: нарастание тяжести приступов стенокардии с прогрессирующим снижением толерантности к физической нагрузке, расширение зоны болей и их иррадиации, удлинение продолжительности приступов, снижение эффективности нитроглицерина, появление новых сопутствующих симптомов (одышки, перебоев в сердце, слабости, страха и т.д.).
· Ранняя постинфарктная стенокардия развившаяся пределах 2-х недель после ИМ.
Пациент с прогрессирующей или с впервые возникшей стенокардией давностью в несколько часов или суток потенциально намного более угрожаем в отношении развития ИМ или ВСС, чем пациент с аналогичными жалобами у которого нарастание симптомов произошло в последние 2-4 недели или менее 8 недель.
Пожилой возраст, мужской пол, семейный анамнез ИБС, диабет, гиперлипидемия, гипертензия, почечная недостаточность, предшествующее проявление ИБС, так же как поражения периферических и сонных артерий, повышают вероятность наличия ОКСбпST. Состояния, которые могут усугубить или ускорить развитие ОКСбпST, включают анемию, инфекции, воспалительный процесс, лихорадку, метаболические или эндокринные (в особенности щитовидной железы) нарушения.
Физикальное обследование больных с подозрением на ОКСбпST малоинформативно. Признаки сердечной недостаточности, гемодинамической или электрической нестабильности требуют быстрой диагностики и лечения. Аускультация сердца может выявить систолический шум вследствие ишемической митральной регургитации, которое ассоциировано с плохим прогнозом. Редко систолический шум может указывать на механическое осложнение (например, отрыв папиллярных мышц или дефект межжелудочковой перегородки) подострого и, возможно, недиагностированного ИМ.
Физикальное обследование может выявить признаки некоронарных причин болей в грудной клетке (например, ТЭЛА, острый аортальный синдром, миоперикардит, аортальный стеноз) или экстракардиальной патологии (например, пневмоторакс, пневмония или заболевания опорно-двигательного аппарата). В данном случае, наличие боли в грудной клетке, которая может быть воспроизведена пальпацией грудной клетки, имеет относительно высокую отрицательную предсказательную ценность для ОКСбпST. Согласно проявлениям, абдоминальные расстройства (например, спазм пищевода, эзофагит, язва желудка, холецистит, панкреатит) также могут рассматриваться в плане дифференциальной диагностики. Разница АД между верхней и нижней конечностями или между руками, нерегулярный пульс, расширение яремных вен, шумы в сердце, шум трения плевры, боль, воспроизводимая пальпацией грудной клетки или живота, предполагают постановку альтернативного диагноза. Бледность, потливость или тремор могут указывать на такие состояния, как анемия и тиреотоксикоз.
Лабораторные исследования: (в т.ч. определение уровня тропонинов) на этапе скорой медицинской помощи нецелесообразны.
Инструментальные исследования:
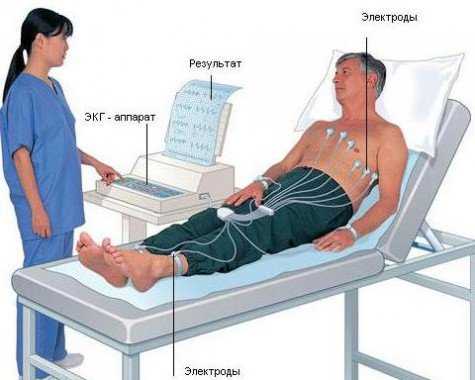
1. ЭКГ покоя в 12 отведениях — это первый метод диагностики, который используют при подозрении на ОКСбпST (рис. 1). ЭКГ следует зарегистрировать в течение первых 10 минут после первого медицинского контакта с персоналом скорой медицинской помощи на догоспитальном этапе. ЭКГ должна быть немедленно интерпретирована опытным специалистом. Для ОКСбпST характерны депрессия или преходящий подъем сегмента ST и/или изменения зубца Т, в более чем трети случаев ЭКГ может быть нормальной. Если стандартные отведения не являются информативными, а пациент имеет симптомы, указывающие на продолжающуюся ишемию миокарда, должны быть записаны дополнительные отведения. Окклюзия левой огибающей артерии или ИМ правого желудочка могут быть обнаружены только в отведениях V7-V9 и V3R и V4R, соответственно. У пациентов с соответствующими признаками и симптомами выявление стойкого подъема сегмента ST указывает на наличие ИМспST, требующее немедленной реваскуляризации. Важное значение имеет сравнение данной ЭКГ с предыдущими, особенно у пациентов с изменениями на ЭКГ. Рекомендовано регистрировать ЭКГ в 12 отведениях в случае сохранения или появления повторных симптомов, а также в диагностически неясных случаях. У пациентов с блокадой ножек пучка Гиса или ритмом электрокардиостимулятора ЭКГ не помогает в диагностике ОКСбпST.
2. Необходимо обеспечить мониторинг ЭКГ, а также возможность дистанционной передачи и расшифровки ЭКГ особенно для фельдшерских бригад скорой медицинской помощи.
3. Может быть необходимым проведение ЭхоКГ на догоспитальном этапе для дифференциальной диагностики или после проведения реанимационных мероприятий.
Диагностический алгоритм: (схема)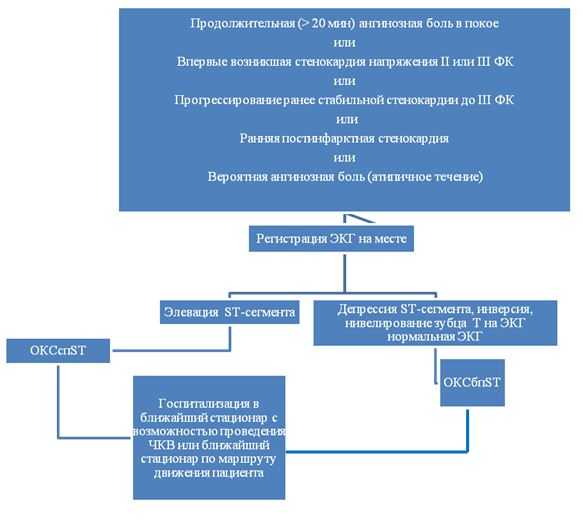
Ранняя стратификация риска при коротком периоде наблюдения при ОКСбпST.
1. Пациенты с подозрением на ОКС и признаками высокого риска (длительная загрудинная боль, выраженная одышка, синкопе/предобморочные состояния, тахикардия, гипотензия) должны быть немедленно госпитализированы в отделение интенсивной терапии/кардиореанимации.
2. При наличии менее опасных симптомов пациент может быть направлен в отделение неотложной помощи или другое (специализированное для этой клинической ситуации) отделение с возможностью постоянного мониторинга ритма сердца.
diseases.medelement.com
Острый коронарный синдром (ОКС): симптомы, классификация и лечение
Острый коронарный синдром (ОКС) получил широкое применение среди специалистов, для установки первоначального диагноза сердечного приступа.
Когда бригада скорой помощи по экстренному вызову приезжает на вызов, и не может определиться, какой точно приступ: нестабильной формы стенокардии или же инфаркта миокарда, а счет жизни идет на минуты, ставят диагноз — острый коронарный синдром (ОКС) и применяют экстренную терапию спасения жизни больного.
По своей симптоматике и признакам нестабильная стенокардия практически не отличается от инфаркта миокарда. Точный диагноз можно установить в клинике после того, как была выполнена диагностика сердечного органа и системы кровотока.
Инфаркт миокарда и объединённая с ним в один синдром нестабильная стенокардия — это опасное выявление сердечной патологии. ОКС намного опаснее, чем ишемическая болезнь сердца.
Код по МКБ-10
По международной классификации болезней десятого пересмотра МКБ-10 — данная патология «Острый коронарный синдром» относится к классу 121.0 «Острый инфаркт миокарда», 124.9 «Острая ишемическая болезнь сердца неуточненная».
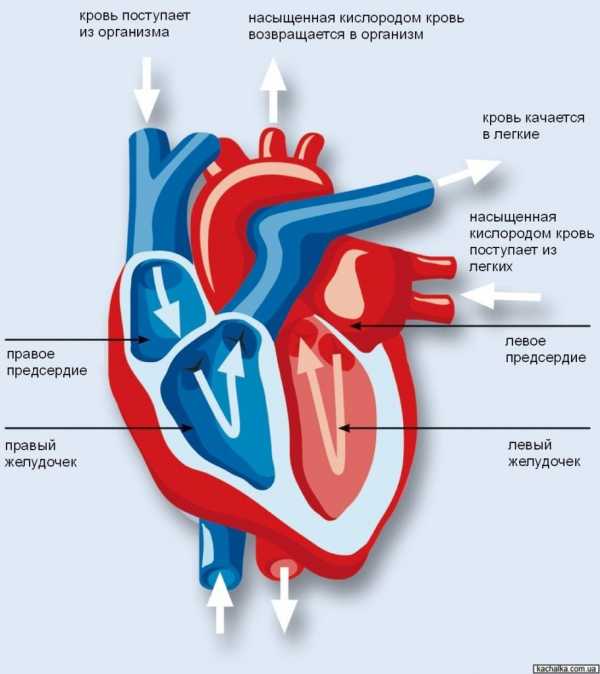
Анатомическое строение системы кровотока в миокарде
Биологическая жидкость (кровь) обогащённая молекулами кислорода посредством кровотока поступает в сердечный орган (миокард). Артерии, которые несут в сердце кровь с кислородом, расположены над сердечным органом в подобии короны (венец).
Эти артерии имеют свое название в медицине — коронарные (венечные) артерии. Кровь, которая насыщена продуктами распада кислорода и полезных веществ отводится от сердечного органа при помощи вен. Такая кровь называется венозной (она темная на вид).
Стенка артерии или вены имеет свой стандарт в ее строении. Любая артерия на вид напоминает обычный шланг из водопровода. Это длинная и гибкая труба, которая имеет оплетку. Снаружи артерии находится довольно плотная обмотка соединительных волокон, потом идет слой мышц.
Мышцы в артерии имеют свойства сокращаться, а также расслабляться, помогая пульсирующей волне проходить по кровотоку. Потом идет слой внутреннего строения артерии intima. Эта часть в сосуде идеально ровная и гладкая, что помогает беспрепятственному продвижению крови в артерии.
Что такое intima артерий системы кровотока
Многие патологии сердечного органов и системы кровотока связаны от повреждения слоя intima. Патология коронарных артерий начинается в тот момент, когда в венечных сосудах произошло повреждение внутреннего слоя — intima.
Когда нарушается липидный обменный процесс, тогда между слоем intima и мышечным волокнами может скапливаться холестерин.
Данная патология делится на 3 стадии развития:
Первая стадия нарушения кровообращения в intima коронарных сосудов. Выражается данное нарушение в не значительных отклонениях и характеризуется небольшими проявлениями в соотношениях фосфолипидов, молекул холестерина, а также протеинами.
Стенки артерий теряют свою эластичность, сосуды забиты осевшим холестерином, становятся более рыхлыми и восприимчивыми к атаке молекул холестерина.
На первой стадии развития, жировые молекулы можно рассмотреть только при помощи микроскопам. Возможно развитие ишемии сердечного органа.
Вторая стадия повреждения intima коронарных артерий характеризуется разрастанием отложений холестерина. На этом этапе идет формирование холестериновых бляшек.
Структура данного отложения гелеобразной консистенции, без четких границ бляшки.
Вторая стадия атеросклероза благоприятно лечится при помощи медикаментозной терапии. Бляшки полностью способны раствориться под действием медикаментов.
Возможно развитие стенокардии сердечной мышцы.
 Острый коронарный синдром
Острый коронарный синдромТретья стадия разрушения intima венечных сосудов — это уплотнение молекул холестерина в отложении, возрастает концентрация кальциевой соли в артериях.
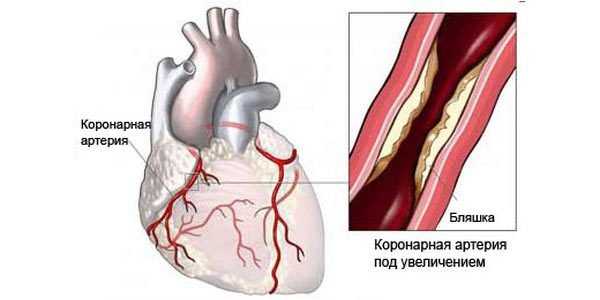
Патология начинает интенсивно прогрессировать: стенки артерий сужаются, и бляшки приводят к их деформации.
Развивается тромбоз, венечные артерии забитые и есть большая вероятность тромбирования и закупорки. Возможно прогрессирование инфаркта миокарда.
Виды ОКС
Существует классификация синдрома коронарного в острой форме (ОКС), основанного на результатах комплексного изучения патологии:
- Коронарный синдром в острой форме (ОКС) с поднятым ST сегментом — симптоматика такова, что пациент чувствует боль в грудине, развивается в коронарном сосуде окклюзия просвета, необходима терапия реперфузионного характера;
- Коронарный синдром в острой форме (ОКС) без подъема ST сегмента — симптоматика приступа стенокардии. Не требуется применение противотромботических препаратов;
- Нестабильная форма стенокардии;
- Инфаркт миокарда.
Классификация (ОКС) основана на показателях кардиограммы и от положения ST сегмента, когда просматриваются левосторонний желудочек и правосторонний в период систолического сокращения.
Классификация (ОКС) является условной, потому что невозможно четко разграничить стенокардию от ишемической болезни сердца.
Клинические стадии
Клиническими формами ОКС есть — нестабильная форма стенокардии и инфаркт миокарда в острой форме.
Нестабильная форма стенокардии:
- Боль за грудной клеткой. Стенокардия появляется внезапно и без причины, проявляется сдавливающей болью длиться от 5 минут до 30 минут. Необходимо лечь в горизонтальное положение, успокоится и в расслабленном состоянии дождаться, когда эта боль отступит;
- Повышенное биение сердца без явных причин, тогда это признак развития нестабильного типа стенокардии или инфаркта;
- Сдавливание в груди, боль отдает в левую сторону тела, ноющая боль в конечностях и в шее;
- Возникает сильная одышка.
Инфаркт миокарда — это некроз стеки сердечной мышцы, существует:
- Микроинфаркт;
- Инфаркт обширный.
Также инфаркт разделяется от очага поражения некрозом:
- Инфаркт передней стенки;
- Инфаркт диафрагмальной (задней) стенки;
- Инфаркт перегородки между желудочками.
Симптоматика острого инфаркта:
- Одышка — самый распространенный признак миокарда. Больной ощущает недостаточность от количества вдыхаемого воздуха, как в состоянии активности физического тела, так и в состоянии отдыха. Причина этого признака в том, что сердце не поставляет во внутренние жизненно важные органы достаточное количество кислорода;
- Повышенный уровень выделения организмом пота и потоотделение продолжается долгое время. Постоянно влажные и липкие ладони;
- Боль под ребрами, которая передается в левую часть тела: руку, шею с левой стороны и в левую сторону челюсти.
Факторы риска при инфаркте, которые приводят к летальному исходу — это аритмия и разрыв стенки миокарда.
Разновидности риска возникновения ОКС
Для формулирования степени тяжести внезапного коронарного синдрома и вероятности летального исхода нужна данная классификация.
Высокий тип риска летального исхода:
- Сердечный приступ продолжается более 20 минут;
- Отечность легких: дыхание становится клокочущим, трудности сделать вдох, изо рта выделяется розовая пена;
- Пониженное давление в кровотоке и в коронарных сосудах;
- ЭКГ показывает — подъем и снижение ST сегмента на 1 миллиметр и больше;
- По лабораторным изучениям — уровень маркеров некроза тканей сердечной мышцы.
Средний тип риска летального исхода:
- Сердечный приступ продолжается меньше, чем 20 минут и купируется Нитроглицерином;
- Приступы стенокардии ночью;
- Симптоматика стенокардии появилась за 14 календарных дней до данного приступа;
- Возрастная планка — 65 календарных лет;
- По результатам ЭКГ — изменение в зубце Т до нормального показателя, на зубце Q отклонение более 3 миллиметра, понижение ST сегмента в расслабленном состоянии.
Не высокий тип риска летального исхода:
- Приступы ИБС и стенокардии немного тяжелее, чем всегда;
- Физическое напряжение понижено, чтобы предотвратить приступ;
- Симптоматика стенокардии не более 2 календарных месяцев;
- По ЭКГ — кривая соответствует возрасту больного с незначительными отклонениями.
 ЭКГ
ЭКГОсложнённая форма
Острая форма синдрома недостаточности венечных сосудов (ОКС), может перейти в осложнённую форму патологии и появляться в таких последствиях:
- Расстройства ритма сердечной мышцы — аритмия;
- Переход патологии в острую форму недостаточности со смертельным исходом;
- Воспаление сердечного перикарда — перикардит;
- Заболевание — аневризма аорты;
- Разрыв коронарной артерии при ОКС.
Для того, чтобы предотвратить переход коронарной недостаточности(ОКС) в осложнённую форму патологии, необходимо неукоснительно выполнять все рекомендации лечащего доктора.
Причины возникновения ОКС
Основная этиология возникновения заболевания ишемическая болезнь сердца коронарная недостаточность — это поражение атеросклеротическими бляшками венечных сосудов.
Помимо атеросклероза причинами патологии коронарных сосудов могут быть:
- Постоянное нахождение в стрессовой ситуации, что приводит к напряжению в стенках сосудов;
- Перенапряжение нервной системы, провоцирует лишнее сокращение артерий;
- Сосудистые спазмы, как следствие нервного или психического состояния;
- Сужение диаметра артерий;
- Травматическое повреждение в системе кровотока и коронарных артерий;
- Осложнения послеоперационного характера;
- Эмболия венечных сосудов;
- Воспалительный процесс в венечной артерии;
- Патологии сердечного органа и системы сосудов, которые имеют врождённую этиологию.
 Механизмы формирования тромба и разный форм ОКС
Механизмы формирования тромба и разный форм ОКСВнешние факторы риска
Внешние факторы риска развития синдрома острая коронарной недостаточности (ОКС):
- Ожирение — провоцирует высокий индекс холестерина в составе крови, увеличение протяжённости сосудов по телу, увеличенная нагрузка на сердечную мышцу, утолщение стенки сердечной мышцы, что приводи к гипертрофии сердца или отдельных его камер;
- Несбалансированное потребление еды – неадекватное наличие липидов в составе крови, необоснованное невнимание к потребностям своего организма при поступлении в него белков;
- Никотиновая зависимость — курение пагубно влияет на тонус сосудов, происходит интоксикация организма и системы артерий, нарушение intima артерий, повышается риск тромбирования сосудов;
- Малоподвижный образ проживания — приводит к застою крови в артериях, а также при низкой подвижности кровь не наполняется кислородом, что может вызвать гипоксию системы кровотока и миокарда;
- Употребление наркотических препаратов — это разрушение внутреннего слоя сосуда наркотическими веществами;
- Высокий индекс холестерина в крови;
- Алкогольная зависимость — алкоголь имеет свойства разрушать внутренний слой артерии, делать ее тонкой и хрупкой;
- Наследственная предрасположенность к патологиям в сердечном органе и в системе артерий организма — особенности в строении артерий;
- Свертываемость крови — повышена;
- Высокий индекс артериального давления приводит к склерозированию стенок артерий, что понижает их тонус и увеличивает их ломкость;
- Диабет сахарного типа — увеличение в крови глюкозы, что повышает вязкость состава крови и это приводит к риску образования тромбов, и закупоривает капилляры периферической сферы.
Причиной (ОКС), также может быть прием некоторых медикаментозных терапевтических препаратов, которые могут привести к снижению давления крови в коронарных сосудах сердца и вызвать — синдром коронарной недостаточности.
В медицинской практике очень редко встречается одна причина патологии. Обычно идет совокупность нескольких причин, что усложняет диагностирование, и увеличивает риск осложнений коронарного синдрома (ОКС).
Патогенез ОКС
Патогенез ОКС имеет общую характеристику всех ишемических патологий сердечного органа, которые спровоцированы недостаточностью кислородного голодания (гипоксией). Этот признак относится и к острому синдрому коронарных сосудов.
Существует 2 причины, по которым происходят отклонения движения крови по артериям кровотока:
- Пониженный тонус сосудов;
- Уменьшение внутреннего диаметра сосуда.
Пониженный тонус артерий вызывает спазм стенки артерии. Такое действие может произойти от большого выброса адреналина в состав крови. Так происходит приступ сердечной ишемии, когда сердце в грудной клетке просто сжимается.
При не сильном кислородном голодании, компенсируется недостаточность кислородная усиленным сердцебиением (частотой сердечных сокращений сердечной мышцы). Кровь в сосудах начинает быстрее двигаться, что увеличивает количество кислорода для миокарда, самочувствие при приступе ишемии улучшается и показатели в организме приходят в норму.
Люди, которые занимаются спортом, постоянно получают атаки адреналина на кровоток и сердечный орган. Также адреналин попадает в кровь от сильного приятного возбуждения, от смеха и радости.
Если организм находится в состоянии повышенного стресса длительный период, тогда наступает этап декомпенсации, при котором сердечная мышца использует энергию с аварийного запаса:
- Замедленный ритм сокращения сердечной мышцы;
- Происходит накапливания молекул углекислого газа в составе крови;
- Тонус артерий снижается;
- Кровоток в коронарных артериях становится медленным;
- Нарушается баланс всех функций сердца;
- Развивается некроз части миокарда, что приводит инфаркту миокарда.
Уменьшение внутреннего диаметра коронарных артерий зависит от нескольких причин:
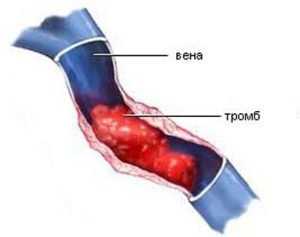
 Внутренняя оболочка артерии нарушена;
Внутренняя оболочка артерии нарушена;- Образовался тромб;
- Наличие на внутренней стороне сосуда атеросклеротической бляшки;
- Присутствие внутри артерии кровяного сгустка.
- Данная патология зависит от степени загрязнения организма и системы кровообращения холестерином и насколько нарушена слаженная работа кровотока пагубными привычками.
Приближение сердечного приступа коронарного синдрома
При состоянии приближающегося приступа коронарного синдрома симптомы становятся ярко выраженными.
Проявлением коронарной недостаточности, являются:
- Сильное жжение за грудной клеткой. Признак может продолжаться от нескольких минут до 5 — 10 часов;
- Одышка. Сильная нехватка в кислороде;
- Онемение нижних и верхних конечностей. Это состояние провоцируется нарушениями в кровотоке. Перед сердечным приступом коронарного синдрома происходит отклонения от нормальной деятельности системы кровообращения и крови не поступает в достаточном количестве в периферические артерии рук и ног. Если онемение не проходит по истечению пару минут, тогда необходимо срочно вызывать неотложку. Это состояние говорит о приступе коронарного синдрома;
- Отклонение в координации движения. Нарушения могут возникнуть за несколько дней до приступа и постоянно развиваться. В момент приближения приступа и непосредственно перед приступом, больной не может сделать движения рукой, повернуть шею, не может двигать плечом. Этот признак является сигналом о том, что начинается приступ и необходима помощь медицинского работника;
- Нарушение в работе речевого аппарата. Если больной находится в сознании, и он испытывает болезненные ощущения в произношении слов и трудности в разговоре, и это происходит одновременно с проблемами в координации движения. Этому человеку срочно необходима квалифицированная медицинская помощь, потому, что его жизнь стоит под угрозой;
- Реакция на приступ нервной системы. Сильный и панический страх смерти и самоконтроль здесь провести не представляется возможным;
- Обморочное состояние и потеря сознания. В таком состоянии человеку необходима экстренная помощь медицинского персонала, так как его жизнь под угрозой. Несвоевременно оказанная помощь грозит летальным исходом.
 Если не оказать экстренную помощь при сердечном приступе коронарного синдрома и не купировать симптоматику данного приступа в течение 5 минут, тогда высокая вероятность наступления инфаркта миокарда, и не редко со смертельным исходом.
Если не оказать экстренную помощь при сердечном приступе коронарного синдрома и не купировать симптоматику данного приступа в течение 5 минут, тогда высокая вероятность наступления инфаркта миокарда, и не редко со смертельным исходом.
Доврачебная помощь при приступе ОКС
При появлении ярко выраженных признаков наступления сердечного приступа ОКС, необходимо в срочном порядке вызвать скорую помощь. Также необходимо при вызове неотложки предоставить полную информацию о своих ощущениях: одышке, грудной боли, тошноте, головокружении.
Для самостоятельного купирования приступа острого коронарного синдрома, необходимо:
- Измерить индекс АД (артериального давления). Если он высокий, значит можно принять медикаментозные сосудорасширяющие препараты (группы нитратов). При низком показателе артериального давления запрещено прием сосудорасширяющих средств;
- Принять препарат Нитроглицерин. Облегчение должно наступить в течение 5 минут. Если не наступило облечение можно через 10 минут выпить еще одну таблетку. Нитраты снимают спазмы венечных сосудов, поэтому могут купировать боль;
- Для того чтобы более легко переносить боли при ОКС, необходимо принять горизонтальное положение. Лежать нужно на достаточно твердой и ровной поверхности. Голова должна находиться выше уровня сердца. Можно под голову подложить пару подушек. Лежать нужно в спокойном состоянии, не разговаривать и не делать никаких резких движений. Дыхание должно быть медленным, с задержкой воздуха в легких на — 5 — 10 секунд и с последующим медленным выпусканием;
- Необходимо максимально освободить тело от сдавливающей одежды и дать возможность для свободного дыхания: расстегнуть ворот рубашки, развязать или снять галстук, расстегнуть ремень на брюках, у женщин расстегнуть бюстгальтер. Если приступ произошел в помещении, нужно открыть окно и впустить поток свежего воздуха;
- Разжевать таблетку Аспирина. Аспирин разжижает кровь и предотвратит образование тромботических сгустков крови в венечных сосудах при ОКС;
- В момент приступа нужно постоянно следить за пульсом, и если пульс начинает пропадать, тогда необходимо сделать больному непрямой массаж сердца и провести процедуру искусственного дыхания.
 Медицинский работник по приезду проведет осмотр и проведет неотложные манипуляции.
Медицинский работник по приезду проведет осмотр и проведет неотложные манипуляции.Последствия сердечного приступа могут быть тяжелыми, если не оказать своевременную помощь.
Сердечный приступ быстро прогрессирует и может привести к смертельному исходу.
Все больные с острым коронарным синдромом подлежат срочной госпитализации в кардиологию, где будет проведено диагност
moyakrov.info


 Внутренняя оболочка артерии нарушена;
Внутренняя оболочка артерии нарушена;